心脏起搏器植入术是指人工植入心脏起搏器,用特定频率的脉冲电流,经过导线和电极刺激心脏,代替心脏的起搏点带动心脏搏动的治疗方法,是治疗不可逆的心脏起搏传导功能障碍的安全有效方法,特别是治疗重症慢性心律失常。

1791年Galvani用实验证明了生物电的存在,并发现肌肉对电刺激有收缩反应。
1882年Ziemssen发现电刺激可引起心脏收缩活动。早期的实验研究和临床观察对后来心脏起搏技术的发明和应用具有重要的意义。
1929年9月Lidwill在澳大利亚悉尼举行的学术会议上首次报告了应用他发明的手提式起搏装置成功救活了1个心脏停跳的婴儿。这是人工心脏起搏技术首次用于临床。
1932年Hyman设计制作了一台由发条驱动的电脉冲发生器,该装置净重达7.2公斤,脉冲频率可调节为30、60、120次/分,Hyman将之称为人工心脏起搏器“artificial cardiac pacemaker”,这台发条式脉冲发生器成为人类第一台人工心脏起搏器。
1952年1月,美国哈佛大学医学院Paul M. Zoll医生首次在人体胸壁的表面施行脉宽2ms,强度为75~150V的电脉冲刺激心脏,成功地为1例心脏停搏患者进行心脏复苏,挽救了这位濒死病人的生命。由于电极缝在胸壁,使电刺激起搏心脏的同时也刺激胸部肌肉,引起局部肌肉的抽动和疼痛,但这一创举立即受到医学界和工程技术界人士的广泛重视,迎来了心脏病学的又一个变革时期,临时性心脏起搏器术逐渐被医学界广泛接受,成为一种常规的缓慢性心律失常的治疗方法。Paul M. Zoll被尊称为“心脏起搏之父”。
1952年,瑞典的Senning医生和Elmqvist工程师研制出第1台可植入人体的心脏起搏器。1958年10月8日,Senning首次将起搏器植入到一位病毒性心肌炎合并完全性房室阻滞患者的体内。此人成为世界上第一例被植入起搏器的患者。
早先的起搏器由于存在诸多问题,限制其临床广泛应用,例如需开胸植入起搏导线电极,起搏阈值很快升高,导线容易折断、移位,电池寿命较短和稳定性差。为解决上述问题,不少学者和工程师做了不懈的研究。
1962年,经静脉导线应用于临床,植入心脏起搏器无需开胸手术。
1964年,出现了R波抑制型(VVI)起搏器,避免了固定频率起搏器不同步性可能引起的严重室性心律失常。
1978年植入了第一台双腔起搏器。上世纪80年代以后,由于电子技术和传感器技术的快速发展及微处理器的广泛应用,起搏器的功能愈趋完善,出现频率适应性起搏、起搏参数的体外提取和程控、起搏器对心律失常事件和起搏器工作状态的监测和记录等功能,并可根据病人的不同状况在一定范围内自动调整起搏参数使起搏器能更好地适用于复杂的临床情况和不同的病人。
在应用起搏器成功地治疗心动过缓的同时,起搏器也开始应用到非心动过缓病症。上世纪70年代应用抗心动过速起搏器治疗室上性心动过速,这个技术目前仍应用于植入型心律转复除颤器(ICD)中。1995年Bakker等证实了双心室起搏的血流动力学益处,对严重心力衰竭合并室内阻滞,特别是左束支阻滞,双心室起搏可使心室收缩再同步化,心功能改善,活动耐量增加,生活质量提高。目前,这种心脏再同步化治疗(CRT)已获美国FDA批准。
总之,40多年来无论是起搏器工程技术还是临床应用都得到快速发展。
1962年10月由上海市第一人民医院心内科及心外科医师率先安置了全国第一台人工心脏起搏器(经心外膜起搏治疗)。
1973年我国成功植入了第一台经静脉起搏器,几十年来也有了相当的发展。中华医学会心电生理和起搏分会2002年进行的全国起搏器使用调查得出的数据表明:我国大陆至少有279家医院开展了起搏器植入术。
2001年植入起搏器总数10857台。每百万人8台。其中双心腔起搏器占36.3%,心室单心腔起搏器占56.2%,其它包括AAI(R)和VVI(R)占7.5%。
起搏原理
脉冲发生器定时发放一定频率的脉冲电流,通过导线和电极传输到电极所接触的心肌(心房或心室),使局部心肌细胞受到外来电刺激而产生兴奋,并通过细胞间的缝隙连接或闰盘连接向周围心肌传导,导致整个心房或心室兴奋并进而产生收缩活动。需要强调的是,心肌必须具备有兴奋、传导和收缩功能,心脏起搏方能发挥其作用。
系统组成
人工心脏起搏系统主要包括两部分:脉冲发生器和电极导线。常将脉冲发生器单独称为起搏器。起搏系统除了上述起搏功能外,尚具有将心脏自身心电活动回传至脉冲发生器的感知功能。
起搏器主要由电源(亦即电池,现在主要使用锂-碘电池)和电子线路过程,能产生和输出电脉冲。
电极导线是外有绝缘层包裹的导电金属线,其功能是将起搏器的电脉冲传递到心脏,并将心脏的腔内心电图传输到起搏器的感知线路。
类型代码
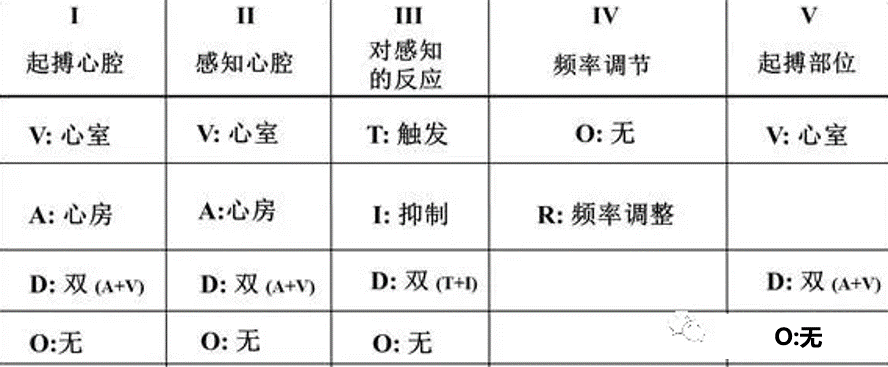
1987年北美心脏起搏电生理学会(NASPE)/英国心脏起搏与电生理学组(BPEG)在心脏病学会国际委员会(ICHD)1981年制定的五位字母代码起搏器命名的基础上制定了NBG代码(图1)。
第一位(I):表示起搏的心腔,分别由A、V和D代表心房、心室和双心腔,O代表无感知功能;
第二位(Ⅱ):表示感知的心腔,分别由A、V和D代表心房、心室和双心腔,O代表无感知功能;
第三位(Ⅲ):表示起搏器感知心脏自身电活动后的反应方式。T表示触发型,I表示抑制型,D表示兼有T和I两种反应方式,O为无感知后反应功能;
第四位(Ⅳ):代表起搏器程序控制调节功能的程度。分别有O(无程控功能)、P(1~2个简单的程控功能)、M(两种以上参数的多功能程控)、C(遥测功能)和R(频率适应功能);
第五位(Ⅴ):代表抗快速心律失常的起搏治疗能力。有O(无此功能)、P(抗心动过速起搏)、S(电转复)和D(两者都有)。
1. S代表制造厂商命名的单腔起搏器(SSI),根据起搏电极导线所放置的位置,既可用于起搏(感知)心房,也可用于起搏(感知)心室。
2. 代码Ⅲ T:指当感知了心脏自身电活动后在特定的时间时触发起搏器释放电脉冲。当感知和起搏在同一心腔时,刺激脉冲通常在感知后20ms内发放(AAT、VVT模式)。当感知和起搏不在同一心腔时,在感知信号(P)后经一定时间间期(即房室延迟)发放起搏脉冲(V)。I:感知自身电活动后抑制该心腔电脉冲发放。D:感知反应呈双重性。
3. 代码Ⅳ 20世纪80年代后所有起搏器均具有M和C功能,故第四位字母常被单独用于标明是否具有频率适应性功能(即R字母,如VVIR、DDDR等)。
4. 代码V 由于近年ICD的广泛应用,第五位字母通常已不用于描述起搏系统。
①单腔起搏器:如AAI(R)、VV(R)等,起搏电极导线单独植入心房或心室;
②双腔起搏器:如DDD(R),起搏电极导线分别植入心房和心室;
③多腔起搏:如三腔(双心房单心室或单心房双心室)或四腔起搏(双心房+双心室),此时,起搏电极导线除常规植入右心房和右心室外,通常尚需通过心脏静脉植入电极导线分别起搏左心房和(或)左心室。
①生理性起搏:即尽可能模拟窦房结及房室传导系统的生理功能,提供与静息及活动相适应的心率并保持房室同步,如AAIR和(或)DDDR;
②非生理性起搏:如VVI起搏器,只是保证心室按需起搏,而房室电机械活动不同步。实际上,起搏治疗都不可能是完全生理的。故严格地说,所有的心脏起搏器都是非生理性的。
①频率适应性起搏器:如常用的AAIR、VVIR和DDDR;
②非频率适应性起搏器:如常用的AAI、VVI和DDD。
起搏模式
此模式的工作方式为心房起搏、心房感知,感知心房自身电活动后抑制起搏器脉冲的发放。在本模式下,心室信号不被感知。
此模式的工作方式为心室起搏、心室感知,感知心室自身电活动后抑制起搏器脉冲的发放,又称R波抑制型心室起搏或心室按需型起搏。在本模式下,心房信号不被感知。VVI仅当“需要”时才发出脉冲起搏心室,起搏产生的心律实际上是一种逸搏心律。
(1) AOO、VOO模式:为非同步起搏模式,又称为固定频率起搏。心房、心室只有起搏而无感知功能。起搏器以固定频率(非同步)定期发放脉冲刺激心房(AOO)或心室(VOO),脉冲的发放与自身心率快慢无关。
(2) ATT、VTT模式:为心房、心室触发型起搏模式。心房、心室均具有起搏和感知功能,但感知自身房、室电活动后的反应方式为触发(T)心房、心室脉冲的发放(而非抑制)。弊端为耗电。也不作为单独的起搏器模式应用。
1、DDD模式 又称房室全能型起搏,是具有房室双腔顺序起搏、心房心室双重感知、触发和抑制双重反应的生理性起搏模式。
2、VDD模式 又称心房同步心室抑制型起搏器。心房、心室均具有感知功能,但只有心室具有起搏功能。在整个VDD起搏系统中,P波的正确感知是其正常工作的关键。
3、DDI模式 心房、心室均具有感知和起搏功能,P波感知后抑制心房起搏(与DDD相似),但不触发房室间期,即不出现心室跟踪。如患者有正常的房室传导,基本类似AAI;如患者存在房室传导阻滞,则在心房起搏时可房室同步,而在心房感知时房室则不能同步。因此自身心房活动后的房室延迟时间长短不一。该起搏模式的特点为心房起搏时能房室同步,而心房感知时房室不能同步。它不作为一个单独的起搏模式而仅作为DDD(R)发生模式转换后的工作方式。
起搏器植入后可自动定期记录、搜索患者心律和起搏器工作状态,然后将这些大数据综合、归纳、分析,做出判断后自动调整起搏参数以适应患者的需要,不再需要人为进行干预。当然,这些自动化功能也需要进行人工随访以确定其工作方式的正确性。
目前常用起搏器的自动化功能包括:起搏模式自动转换、房室延迟自动调整、自动模式转换、抗起搏器介导性心动过速功能、感知灵敏度自动调节、起搏频率的自动调节、起搏输出电压自动调整等。
在极量或次极量运动时,心排血量的增加主要依靠心率的增加,尤其是老年人或心功能不全的患者(心脏收缩功能储备下降)。频率适应性起搏器可通过感知体动、血pH值判断机体对心排血量的需要而自动调节起搏频率,相应增减起搏频率,从而改善心脏变时功能不全患者的运动耐量。
频率适应起搏适应证主要为心脏变时功能不全。一般认为,运动后自身心率不能增加,或者增加不明显,不能达到最大年龄预测心率(最大心率=220-年龄)的85%定义为变时功能不全(运动时最快心率《120bpm为轻度变时功能不全,《100bpm为重度变时功能不全)。
窦房结变时功能不全和慢性心房颤动合并明显缓慢的心室率是频率适应性起搏的主要适应证。但心率加快后心悸等症状加重,或诱发心衰、心绞痛症状加重者,不宜应用频率自适应起搏器。
对具体患者选择何种起搏器是临床医师经常需面临的问题。原则如下:
1. 如存在慢性持续心房颤动或存在心房静止者,选择VVI(R)。
2. 窦房结功能不全者如无房室传导阻滞或预测近期房室传导阻滞发生概率很低,选择AAI(R),否则选择DDD(R)。
③窦房结功能正常或预期发生窦房结功能不全的概率低,可选择VDD或DDD。
单一的心室起搏己不再被推荐,而双腔起搏以普遍认为可接受的价格增加了生存期校正的生活质量。对于选择植入AAI还是DDD起搏器,虽然DDD价格较贵,但应考虑患者有发展为房室传导阻滞的可能。
另外,尚需结合患者的年龄、心脏疾病及所合并的疾病、经济状况及患者的整体一般情况等进行综合考虑。
有经皮起搏、经食管起搏、经胸壁穿刺起搏、开胸心外膜起搏和经静脉起搏等5种方法。目前多选择后者。
通常选用股静脉、锁骨下静脉或颈内静脉穿刺送入临时起搏电极导线。发生电极导线移位的情况较永久心脏起搏常见。应加强术后心电监护,包括早期的起搏阈值升高、感知灵敏度改变及电极导线脱位等,尤其是起搏器依赖者。另外,由于电极导线通过穿刺点与外界相通,因此要注意局部清洁,避免感染,尤其是放置时间较长者。另外,经股静脉临时起搏后患者应保持平卧位,静脉穿刺侧下肢制动。
目前绝大多数使用心内膜电极导线。技术要点包括静脉选择、导线电极固定和起搏器的埋置。
1. 静脉选择 通常可供电极导线插入的静脉有:浅静脉有头静脉、颈外静脉,深静脉有锁骨下静脉、腋静脉颈内静脉。通常多首选习惯用手对侧的头静脉或锁骨下静脉,如不成功,再选择颈内或颈外静脉。
2. 电极导线的放置 根据需要将电极导线放置到所需要起搏的心腔,一般采用被动固定,也可采用主动固定电极导线。
3. 起搏器的埋置 起搏器一般均埋于电极导线同侧的胸部皮下。将电极导线与脉冲发生器相连,把多余的导线近肌肉面、起搏器近皮肤放入皮下袋。
简而言之,方法是,将电极导线从手臂或锁骨下方的静脉插入,在X线透视下,将其插入预定的心腔起搏位置,固定并检测。然后在胸部埋入与电极导线相连接的起搏器,缝合皮肤,手术即可完成。
适应症
人工心脏起搏分为临时和永久两种,它们分别有不同的适应症。
临时心脏起搏是一种非永久性植入起搏电极导线的临时性或暂时性人工心脏起搏术。起搏电极导线放置时间一般不超过2周,起搏器均置于体外,待达到诊断、治疗和预防目的后随即撤出起搏电极导线。如仍需继续起搏治疗则应考虑置入永久性心脏起搏器。
任何症状性或引起血流动力学变化的心动过缓患者都是临时心脏起搏对象。临时心脏起搏的目的通常分为治疗、诊断和预防。
(1) 阿-斯综合征发作:各种原因(急性心肌梗死、急性心肌炎、洋地黄或抗心律失常药物等引起的中毒、电解质紊乱等)引起的房室传导阻滞、窦房结功能衰竭而导致的心脏停搏并出现阿-斯综合征发作,都是紧急临时心脏起搏的绝对指征。
(2) 心律不稳定的患者在安置永久心脏起搏器之前的过渡。
(4) 药物治疗无效的由心动过缓诱发的尖端扭转型和(或)持续性室性心动过速。
作为某些临床诊断及电生理检查的辅助手段。例如判断:①窦房结功能;②房室结功能;③预激综合征类型;④折返性心律失常;⑤抗心律失常药物的效果。
(1) 预期将出现明显心动过缓的高危患者,常见的有急性心肌梗死的某些缓慢心律失常、心脏传导系统功能不全的患者拟施行大手术及心脏介入性手术、疑有窦房结功能障碍的快速心律失常患者进行心律转复治疗、原先存在左束支阻滞的患者进行右心导管检查时。
(2) 起搏器依赖的患者在更换新心脏起搏器时的过渡。
相关介绍
常见故障处理
与其他心脏介入治疗不同,成功植入心脏起搏器手术只是医生完成的第一步相对简单的工作,大繁琐但重要的工作是术后患者的长期随访。随访工作自植入当日开始并贯穿患者的一生。
(一)术后教会患者自测脉搏,因为检查脉搏是监测起搏器工作情况既简便又有效的方法。监测脉搏时要保证每天在同一种身体状态下,如每天清晨醒来时或静坐15mim 后。
安置起搏器的早期往往起搏阈值不稳定,需要及时调整。因此需要定期到医院检查,一般术后1个月内每2周1次,3个月内每月1次(具体视病患情况)。引起阈值升高的因素有很多,除了与电极位置有关外,睡眠不足、饱餐、抗心律失常药物、高血压等因素可能有影响。因此术后患者应保持良好的情绪,保证有规律的生活及作息制度,避免一切可能的不良因素。随访周期及内容随访应两头紧中间松。
(1) 如放置磁铁后可解决问题,则其原因多半是过感知或使用了正常的一些起搏功能如滞后。前者多由于电磁干扰、肌电位、交叉感知或T波过感知等引起,应降低感知灵敏度,而后者无需处理。
(2) 电极导线或起搏器故障:可能是由于与起搏器相连的螺丝松动或脱接、电极导线导体故障或电极导线绝缘层破损或电池耗竭。处理:重新手术旋紧螺丝或更换起搏电极导线或起搏器。
(1) 起搏阈值升高:电极导线末端电极的输出不能有效刺激与电极相连的心肌,是为传出阻滞。处理:可临时提高输出电压,纠正可能引起的原因,如应用激素、纠正电解质紊乱或更换起搏位置。
(2) 电极导线故障、电极脱位或电池耗竭:根据具体原因采取更换或重新放置电极导线或更换起搏器。
(1) 心内膜信号太小(电解质紊乱、酸中毒引起的暂时改变或心肌梗死或心肌病引起的局部心内膜永久性改变):此时需提高感知灵敏度, 或更换起搏位置。
(2)电极脱位、故障或起搏器故障根据具体原因采取重新放置或更换电极导线或起搏器。
安装过程
起搏器安装手术由心内科医生施行,通常在局麻下进行。方法是,将电极导线从手臂或锁骨下方的静脉插入,在X线透视下,将其插入预定的心腔起搏位置,固定并检测。然后在胸部埋入与电极导线相连接的起搏器,缝合皮肤,手术即可完成。
安全性
很多患者对安装起搏器感到担忧,其实安装起搏器很安全,起搏器可根据起搏的心腔分为单腔起搏器、双腔起搏器(起搏左、右心房,或右心房和右心室)、三腔起搏器(起搏右心房和左、右心室)。就诊时医生会根据病人的具体情况选择合适的起搏器安装。